白内障手術について
濁った水晶体を取り除き、代りに人工の眼内レンズ(単焦点レンズ)を挿入する手術です。眼内レンズの透明性と屈折力により眼球は正常な機能を取り戻します。
当院では白内障手術の安全性と術後の網膜疾患への対処を優先しており、多焦点レンズなどの眼内レンズは使用しておりません。したがって、術後に眼鏡が一切必要なくなることはありません。 手術説明動画ページへ
白内障手術の歴史
切開創が大きいかつての手術から、侵襲の少ない白内障手術へ
白内障手術は、水晶体を分割や粉砕をしないで、そのままの形で取り出す手術から始まりました。
超音波白内障手術が
登場する前の白内障手術
水晶体嚢内摘出術
水晶体を嚢(水晶体の入った袋)ごと摘出する手術。水晶体の後ろにある硝子体が出てくることもあり、丁寧に切除する必要があります。切開創が大きく、感染症を起こす可能性が高くなります。一番の問題は、眼内レンズを移植できないことです。
水晶体計画嚢外摘出術
水晶体の嚢(水晶体の入った袋)を残して水晶体核と水晶体皮質を摘出する手術で、眼内レンズを挿入することは可能でした。しかし、強膜の切開を大きくする必要がありました。
超音波白内障手術
(超音波水晶体乳化吸引術)
超音波の速度で振動する超音波チップの先端で水晶体核を砕き、乳化して水晶体核を吸引します。水晶体核を細かくしているため、切開創を3mm以下と小さくすることが可能となりました。また、切開創は縫合しなくてもそのままで閉鎖します。
以前の術式と比べて手術時間が短く、眼球への負担も少なく、合併症のリスクも大きく軽減されました。超音波白内障手術が登場して以来「いかに安全・効率的に水晶体核を破砕、吸引するか」が追及され、術式と手術機器が改良されています。
-
第1世代
超音波白内障手術「一手法」超音波エネルギーを使用する時間が長く、角膜内皮細胞への影響が大きい手術でした。角膜内皮細胞に障害をきたすと、水泡性角膜症を発症する場合があります。また、限界まで水晶体核を薄く削るため、水晶体嚢を損傷する危険性の高い術式でした。水晶体嚢を損傷すると様々な合併症を引き起こす原因となります。
- 超音波チップで水晶体核を削ります。
- 限界まで水晶体核を薄く削りますが、水晶体核の分割は行いません。
- 薄く残った水晶体核を吸引、除去します。
-
第2世代
超音波白内障手術
「ディバイドアンドコンカー法」1985年頃 カナダのハワード ギンベル医師が開発した術式です。
1991年に論文が発表されました。- 切開創から超音波チップを入れ、水晶体核中央に深い溝を掘り、90度水晶体核を回転させ、さらに十字に溝を掘ります。
- 水晶体核の溝を超音波チップとフックで押し広げ水晶体核を4分割します。
- 4分割された水晶体核を超音波乳化吸します。
-
第3世代
超音波白内障手術
「フェイコチョップ法」1992年 永原國宏医師により開発された術式です。
- 切開創から超音波チップを入れ、水晶体核の中央に超音波チップの先端を打ち込みます。
- 水晶体核を吸引したまま、別の切開創からフェイコチョッパーという先の鋭いフックを入れ、水晶体核を周辺部から中央へ引き、水晶体核を2分割します。
- 水晶体核を90度回転させ、水晶体核の周辺部から中央へフェイコチョッパーを引き、水晶体核をさらに分割します。
- 同様にもう半分の水晶体核を分割し吸引除去します。
超音波チップで水晶体に溝を掘らずに水晶体核を割ることで、使用する超音波エネルギーを減少させることが可能になりました。
-
第4世代
超音波白内障手術
「プレチョップ法」1994年 赤星隆幸医師が開発した術式です。
発表された当時、画期的な術式と脚光を浴びましたが、その優れた特徴が理解されず現在では世界中でほとんど用いられない術式です。水晶体核を超音波乳化吸引術の前に4分割して、超音波エネルギーを節約することが可能で、効率よく水晶体核を除去することができます。- 水晶体核を水晶体嚢から分離した後に、前房内に粘弾性物質を注入します。
- プレチョッパーを水晶体核の中央に刺入し、プレチョッパーの先端を開いて水晶体核を2分割します。
- 水晶体核を90度回転させて、プレチョッパーで半分の水晶体核をそれぞれ2分割し、最終的に水晶体核を4分割します。
- 4分割された水晶体核を超音波チップで吸引除去します。
-
第5世代
超音波白内障手術
「エイトチョップ法」2002年 当院院長の佐藤剛により開発された術式です。
プレチョップ法を発展させ水晶体核の分割を8分割まで行う方法です。
2009年の眼科手術学会で発表し、エイトチョップ法と命名しました。
2019年にランスチョッパーも開発し、ランスチョップ法も完成させ、日本眼科手術学会で発表しました。- 水晶体核を水晶体嚢から分離した後に、前房内に粘弾性物質を注入します。
- エイトチョッパーを水晶体核の中央に刺入し、エイトチョッパーの先端を開いて水晶体核を2分割します。
- 水晶体核を90度回転させて、エイトチョッパーで半分の水晶体核をそれぞれ2分割し、水晶体核を4分割します。
- 4分割された水晶体核をそれぞれ2分割し、水晶体核を最終的に8分割します。
- 8分割された水晶体核を超音波チップで吸引除去します。
プレチョップ法よりエイトチョップ法が優れている点-
水晶体核を8分割しているため、水晶体核の核片が小さい。
そのため、超音波水晶体乳化吸引術を少ないエネルギーで完了できる。 - 水晶体核の核片が小さいため、水晶体嚢から分離しやすく、嚢内でコントロールしやすい。
- エイトチョッパーの形状が改良されているため、効率的で安全な眼内操作が可能である。
-
前嚢切開を大きくして手術を行っているため、
効率的で安全に水晶体核、水晶体皮質の吸引、除去が可能である。 -
少ない超音波エネルギーで破砕できるため、
角膜内皮細胞、眼内組織に対する手術侵襲を最小限にできる。
プレチョップ法とエイトチョップ法が
ディバイドアンドコンカー法やフェイコチョップ法より優れている点- 水晶体核が分割されているため、吸引除去する時間が短い。そのため、手術時間を大幅に短縮できる。
- 水晶体核の分割と超音波乳化吸引術を別々に行うことで、それぞれの手技に集中でき精度が向上する。
- 手術器具を両手で持って手術に集中できるため、精度が向上する。
「エイトチョップ法」と「ランスチョップ法」
エイトチョップ法
-
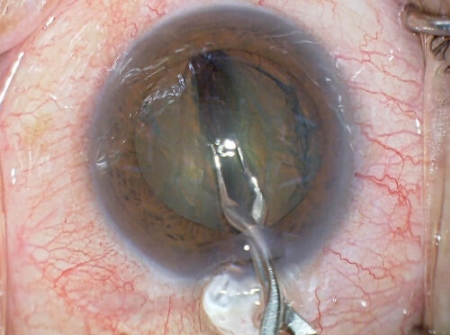
水晶体核の2分割 -
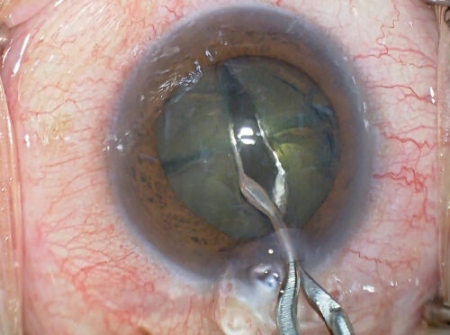
水晶体核の4分割
(プレチョップ法はここまで) -
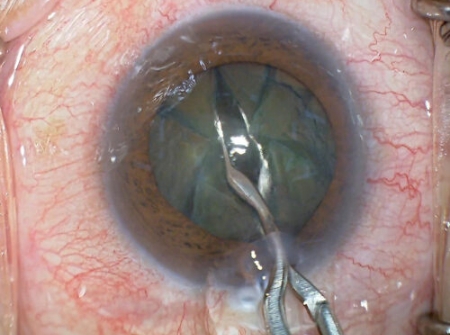
水晶体核の6分割 -
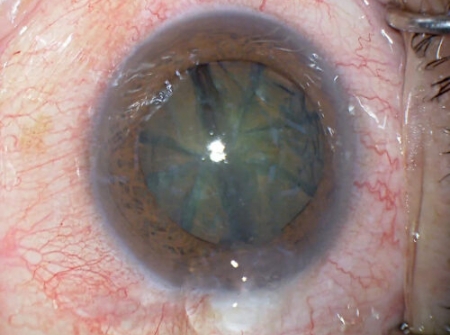
水晶体核の8分割
ランスチョップ法
難治症例の手術も安全に行えます。
水晶体が硬く、エイトチョップ法では分割できない場合に用いられます。
- 水晶体核が硬くない場合でも、水晶体核の分割が不完全な場合も用いる場合があります。
- チン氏帯脆弱、角膜混濁、散瞳不良などの難治性に必須の術式です。
- 他の術式では不可能な症例でもほとんどの場合、安全に手術を行うことができます。
-
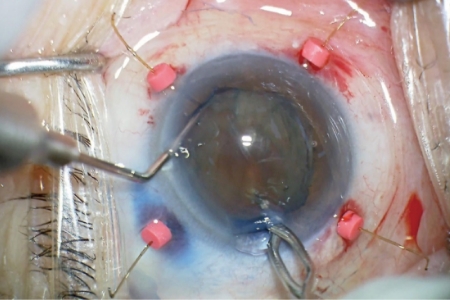
この症例は水晶体核の硬度4.5の症例で、散瞳不良のため、虹彩を牽引する器具を装着しています。
まず、水晶体核をサステイナーという器具で支えてランスチョッパーを水晶体核に刺します。 -
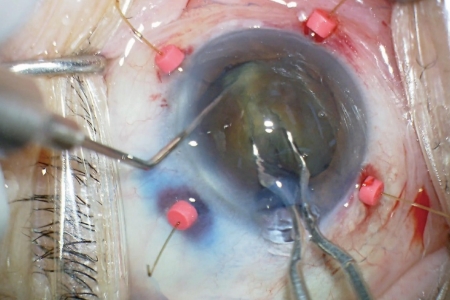
ランスチョッパーを開いて水晶体核を2分割します。 -
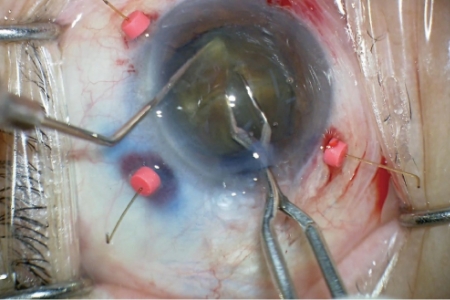
水晶体核を90度回転させて、さらに水晶体核を4分割します。 -
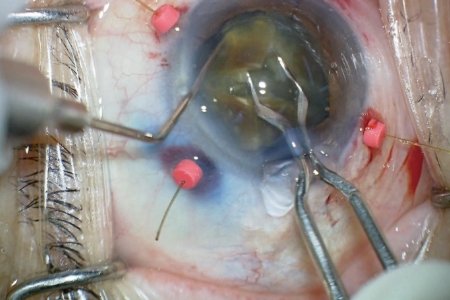
水晶体核を45度回転させて、4分割された水晶体核を2分割します。 -
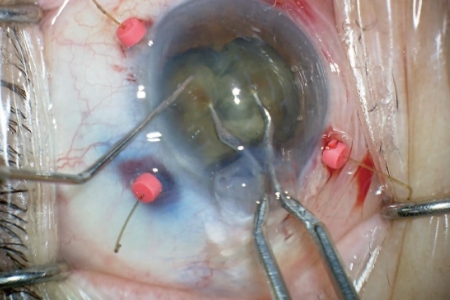
水晶体核を回転させて、全ての4分割された水晶体核を2分割し、8分割を完成させます。 -
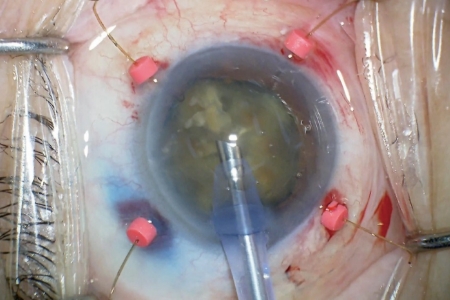
8分割された水晶体核は、チン氏帯が脆弱でない限り、安全に超音波水晶体乳化吸引術を行うことができます。
エイトチョッパーの開発
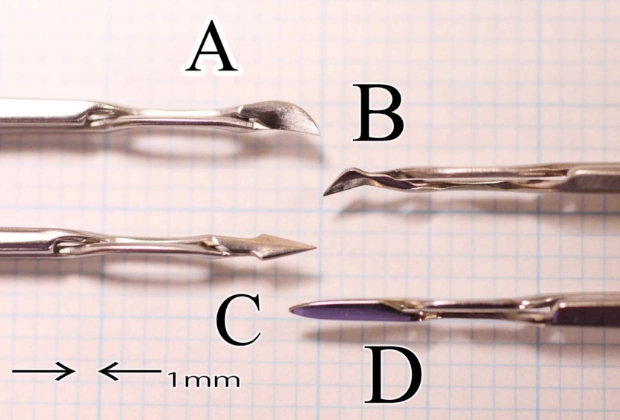
B:「エイトチョッパーⅡ」
C:「ランスチョッパー」
D:「ユニバーサルプレチョッパー」
-
エイトチョッパーⅠ
水晶体核を4分割するプレチョッパーは、多分割する際、先端部が大きく狭い嚢内の操作に不向きであったので、先端部の長さを小型化(3.2mm、幅1.4mm)し、最先端部分をより鋭くしました。
操作性が向上され、水晶体核の分割も無理なく行えるようになりました。
2009年 眼科手術学会「エイトチョッパーⅠによる手術の有効性」を発表しました。 -
エイトチョッパーⅡ
エイトチョッパーⅠの先端部を小型化し、鋭くしたエイトチョッパーⅡを開発しました。先端部の長さは、2.5㎜、幅0.8㎜とし、最先端部を鋭くしました。先端部は、角度をつけて水晶体核に垂直に刺入できるようにしました。エイトチョッパーⅡを使用すれば、角膜切開創2.3㎜の極小切開白内障手術で、より硬い水晶体核のエイトチョップ法が可能です。
2011年に日本白内障学会で「極小切開白内障手術におけるスーパープレチョッパーの有用性」を発表しました。 -
ランスチョッパー
水晶体核が非常に硬い場合に用いられます。従来のユニバーサルプレチョッパーは、先端部が刺入しにくく、長いため操作性が良くありませんでした。
先端部を長さ3.0mm、幅1.3mmとし、最先端を鋭くしました。短く鋭いため、眼内操作が容易になり、水晶体核に刺入しやすく、先端部が広いため水晶体核の断面を押して亀裂を拡大することが可能です。
2019年に眼科手術学会で「ランスチョッパーによる手術の有効性」を発表しました。
白内障手術の流れ
-
手術前準備 手術の2時間前
瞳を開く目薬をつけていただき、前方から水晶体が広く見えるような状態にして、来院していただきます。
手術時間の30分前
病院に来ていただき、瞳の状態を確認し、ガウンに着替えていただきます。
麻酔薬を点眼します。手術の3~4日前から抗生物質の点眼薬を処方する施設がありますが、当院では行いません。
- 手術前に眼球表面を消毒しますので、抗生物質の目薬をつける必要はありません。
- 必要のない抗生物質を使うと耐性菌を作る危険性があります。
-
点眼麻酔 手術の開始
手術室に入ったら手術用のベッドに横になっていただきます。
消毒液で目の表面を消毒し、清潔な布で顔を覆います。
開瞼器という瞼を大きく開く器械を置き、顕微鏡で目を観察しながら白内障手術を行います。 -
角膜切開・粘弾性物質の注入 角膜を約3mm切り、前房内に透明な粘弾性物質を注入します。
※前房内のスペースを保ち、眼内操作をする際に角膜内皮細胞、虹彩などを保護します。 -
角膜切開・粘弾性物質の注入 水晶体を包んでいる前嚢に直径6.2mmの丸い穴を開けます。
-
ハイドロダイセクション 水晶体嚢と水晶体成分を完全に分離します。
-
エイトチョップ エイトチョッパーを挿入し、水晶体核を8分割します。
-
超音波水晶体乳化吸引術 8分割した水晶体核をひとつひとつ丁寧に吸引していきます。
水晶体嚢内に残った水晶体皮質も吸い出します。 -
眼内レンズの挿入 水晶体嚢内に眼内レンズを挿入し、
透明な粘弾性物質を吸引、除去します。 -
手術終了 手術の所要時間は、4-5分で終了します。
※目の状態によって多少長くなる場合があります。 -
帰宅 眼帯をして、
少し休んでからお帰りいただきます。眼帯は、翌日の診察まで取らないでください。
白内障術後
翌日には眼帯を取ることが可能です。
1週間、目薬を2種類1日4回点眼していただきます。
その後、3週間、目薬を変えて1日3回
点眼を続けていただきます。
注意事項
最も気を付けていただきたいのは、細菌に感染して起こる眼内炎を防ぐことです。
- 手術の傷は小さいですが、傷が開いてしまう可能性があるため、1週間は、目を擦ったり、押さえたりしないでください。
- 細菌が眼内に入らないように、手術後1週間は目に不潔な水が入らないように気を付けてください。洗髪、洗顔は1週間しないでください。
- 顔はタオルで拭いたり、洗髪は美容院でおこなってもらってください。
術後診察
診察終了時に、次の受診日をお伝えしますが、以下の症状があった場合できるだけ早く受診ください。
※術後1ヵ月以内は特に重要です。
- 目の持続的な強い痛み
- 視力低下が続く場合
- 飛蚊症の悪化
日常生活は眼鏡なしで

眼内レンズの度数は、患者さんの角膜曲率と眼球の前後の長さを測定して、術後に遠視、近視がないように選択しています。
日常生活
眼鏡をかけなくても支障はありませんが、文字を見る際は、近く用の眼鏡が必要になります。
眼内レンズの度数に誤差が生じた場合
遠くの小さい文字を読んだり、車の運転をしたりする際に眼鏡が必要になります。
眼鏡の処方箋
術後、3~4週間後、目の傷が安定し、視力の変動が無くなった時期に検査をし、患者様に合った眼鏡の処方箋を作っています。
白内障手術の合併症
私の白内障の手術の成功率は、99.53%です。
手術を困難にする要因のない通常の症例では、ほぼ100%合併症を起こすことはありませんが、目の状態の悪い患者さんもいますので、全部の白内障手術の中で、0.47%の患者さんは軽度から重度の合併症を起こす可能性があります。
-
術後眼内炎 原因
手術中あるいは術後に、傷から目の中に細菌が入ることで発症し、眼内で強い炎症が起きてしまいます。
手術前には、十分に目の表面を消毒しますが、白内障手術で使用する消毒液は、あまり強い消毒液を使うことができません。
目の表面、特に黒目の表面は皮膚の表面とは違い生きた細胞が並んでいます。
この細胞は通常の消毒液で消毒すると死んでしまい、黒目が白く濁ってしまいます。そのために弱い消毒液を使わなくてはいけません。
しかし、その分消毒の効果が落ちて、細菌を完全に殺すことができず、術後眼内炎が発生することがあります。頻度
3,000人~5,000人に1人の割合
術後眼内炎が起きた場合
すぐに硝子体手術で目の中の細菌を完全に取り除き、抗生物質で洗浄することが必要です。
治療が遅れると失明の可能性があります。当院では、術後眼内炎が起きた場合にも迅速な治療が可能です。
安心して白内障手術を受けていただけます。硝子体手術は、眼科手術の中でも最も高度で難しい手術です。
白内障手術と硝子体手術は専門が分かれていますので、多くの白内障手術を専門とする医師は硝子体手術を行うことができません。また、総合病院でも、白内障手術を行える医師はいても、硝子体手術まで可能な医師が常勤していることは非常に少ないのが現状です。
そのため、大学病院などに転院する必要があり、手術が遅れてしまう可能性があります。 -
後嚢破損による
硝子体脱出原因
高齢で目の組織が老化により脆くなっている場合がほとんどですが、執刀医の技術不足で正常な後でも破損する場合があります。
その際、水晶体を包んでいる水晶体囊が手術中に破れてしまい、水晶体の後ろにある硝子体が出てきてしまいます。
これは、術中に起こる軽症の合併症で、適切な処置をしないことで、術後に網膜剝離を起こしたり、眼内レンズが傾いたりしてしまうことがあります。
頻度
病院や執刀医によって違いますが、当院では300~600人に1人の割合です。
後嚢破損による硝子体脱出が起きた場合
慎重に脱出した硝子体を切除して、眼内レンズを入れる必要があります。
手術時間が余計に30分以上かかることがあります。当院での後囊破損の発生頻度
論文などで報告されている頻度と比べて極めて低いです。
-
チン氏帯断裂により
眼内レンズが移植
できない場合原因
チン氏帯が弱く断裂してしまうため。
頻度
術前に予測できる方を除いて、当院では1300人に1人ぐらいの割合です。
- 病院によって発生頻度にばらつきがあり、丁寧な手術操作を行う執刀医による発生頻度は低くなると考えられます。
手術治療
チン氏帯断裂に伴う硝子体脱出の処理を行います。
必要な場合は硝子体切除術に変更し、硝子体切除し、完全に水晶体を摘出し、
眼内レンズ縫着術を行います。- 手術の状況により、初回手術では眼内レンズを移植しない場合があります。
術後3〜4週間経過して目の炎症が完全に消失した時期を選んで眼内レンズ縫着術を行います。
眼内レンズ縫着術
眼内レンズを支持する2本の足を直接、眼球の壁に縫着します。
当院での眼内レンズ縫着術
手術の傷が小さく済むように、アクリルの眼内レンズを用いています。
また、縫合した糸が目の表面に出ないように眼球壁に糸を埋め込んで手術を行っています。
そのため、術後に異物感や痛みを感じることはありません。眼内レンズ縫着術が無事終了すれば、後遺症をほとんど残さずに視力を回復することができます。
-
後嚢破損や
チン氏帯断裂による
水晶体核の落下原因
水晶体核を超音波乳化吸引中に水晶体の後囊を破損したり、チン氏帯断裂が生じて、水晶体の支えがなくなり、水晶体核が網膜上に落下してしまうことがあります。
頻度
目の状態の良い方で、3000人~4000人に1人の割合です。
手術治療
数日中に、硝子体手術を行います。
落下した水晶体核を取り除き、同時に眼内レンズの挿入あるいは縫着を行います。 -
眼内レンズの交換 原因
強度の近視や遠視のある眼は、眼球の前後方向の長さが極端に長かったり、短かったりするため、眼球の長さ(眼軸長)の測定に誤差が出て、眼内レンズ挿入後に強い近視や遠視になったりする場合があります。
眼鏡で矯正ができない場合
手術後1週間以内に眼内レンズの交換を行います。
1週間以内であれば、簡単に交換が可能です。 -
黄斑浮腫 原因
無事手術が終了しても、術後の軽微な眼内炎症により、眼球の後ろにある網膜の中心部の黄斑に浮腫が生じて視力低下を起こす場合があります。
ほとんどの場合、視力低下は軽微で、すぐに回復するため問題はありませんが、まれに重症化して治療が必要になることもあります。
重症化した場合
視力回復まで3-4ヶ月ほどかかることもあります。
しかし、手術後の影響は時間が経過すれば完全に消失しますので、視力は回復します。 -
後発白内障 原因
手術後数カ月から数年経過して、眼内レンズを入れるために残した水晶体の後囊が濁るために発症します。
発症する確率
白内障手術を受けた方のうち、約10%の方に発症すると言われています。
治療が必要な場合
レーザー治療を数分行えば、翌日には視力を回復します。
-
飛蚊症 原因
手術の翌日から3-4カ月、視野に黒い点、虫のようなものが見えることがあります。
手術による炎症や硝子体の変化によるものですが、時間経過とともに少なくなります。
手術によって、硝子体の老化現象が促進され網膜裂孔が生じ、放置すれば網膜剥離に進行する場合もあります。手術後、飛蚊症が生じた場合
必ず眼底検査を行い、眼底に網膜裂孔、網膜剝離がないか確認します。
飛蚊症が明らかに増えた場合
必ず眼底検査を再度受ける必要があります。
眼底検査で異常がなく、飛蚊症が悪化しなければ、手術の影響による飛蚊症は3〜4か月で消失します。
眼内レンズについて

白内障手術の際、水晶体を取り除いた後、水晶体の役割を果たす人工のレンズです。
レンズ部分は、直径6mmで支持部を含めて
13mm程度と非常に小さなものです。
眼内レンズの素材の歴史
- 硬いアクリル樹脂の眼内レンズで、6mm以上の切開創が必要でした。
- 3.5-4mmの切開創で挿入できるシリコン製の眼内レンズが開発されました。
- シリコン製の眼内レンズに続いて、2~3mmの切開創から挿入できる軟らかいアクリル製の眼内レンズが開発されました。アクリルはシリコンよりも眼内での安全性に優れていることが明らかとなり、近年ではシリコン製眼内レンズは使われておりません。

当院で使用しているスリーピース型眼内レンズ
将来、硝子体手術を行う場合、ワンピース型眼内レンズを使用すると手術中、手術後に様々な不具合が生じる可能性があるため、当院では、すべての患者さんにスリーピース型眼内レンズを採用しています。将来、網膜疾患を発症して硝子体手術が必要になる可能性はすべての患者さんにあります。
スリーピース型眼内レンズ
- 支持部が長い
- 水晶体嚢の赤道部分付近で癒着し安定した固定が可能
- 眼内レンズの縫着術にも使用可能
- 水晶体嚢外の毛様溝に固定可能
などの利点があります。

当院で使用していないワンピース型眼内レンズ
- 眼内レンズの挿入が容易
- 前嚢と後嚢との癒着により固定されるため、
硝子体手術時に後嚢切除が困難 - 眼内レンズの縫着術には使用不可
- 水晶体嚢外の毛様溝に固定することは、
支持部の長さが短く、厚みがあるため不適
単焦点眼内レンズと多焦点眼内レンズについて
単焦点眼内レンズは、ピントを1か所に合わせてあります。
多焦点眼内レンズは、遠くも近くも見えるように、2か所、またはそれ以上にピントを合わせたレンズです。
-
単焦点眼内レンズ
ピントは1か所にしか合いませんので、ほとんどの方は近用眼鏡が必要になります。しかし、日常生活は眼鏡なしでも可能です。
-
多焦点眼内レンズ
ピントが2か所以上あり、遠くも近くも眼鏡なしで理論上は見えるはずですが、眼内レンズの度数にズレが生じた場合は、そのズレを矯正する眼鏡が必要になります。
多焦点眼内レンズのデメリット
- 眼内レンズの度数は、誤差が出る可能性があり、その場合、その誤差を矯正する眼鏡が必要になります。
- 単焦点眼内レンズに比べて暗く感じます(コントラスト感度の低下)。
- 単焦点眼内レンズに比べて、夜間に光の輪が見える「ハロー現象」を生じる可能性があります。
- 光がぎらぎらしてまぶしい「グレア現象」を感じる可能性があります。
- 「ハロー現象」、「グレア現象」や「コントラスト感度の低下」の症状が耐え難い場合は、眼内レンズを単焦点眼内レンズに交換する必要があります。
- コントラスト感度が低下し、緑内障の視野検査に影響を与えますので緑内障の患者さんには使用できません。また、緑内障でない患者さんでも将来に緑内障発症する可能性があります。緑内障を考慮すると多焦点眼内レンズはすべての患者に使用できません。
- 将来、硝子体手術を行うことになった際、眼内操作が困難な場合は、眼内レンズの除去が必要になる可能性があります。
- 眼内レンズを除去した場合、再移植が必要になりますが、再移植に眼内レンズ縫着術が必要になる可能性があります。
- 眼内レンズ縫着術は、非常に難しい手術です。
- 将来硝子体手術が必要になるかどうかは予測不可能です。従って、当院では多焦点眼内レンズを一切使用しておりません。

診療受付 / 8:30 - 11:30・初診受付 / 8:30 - 11:00
休診日 / 木曜・土曜午後・日曜・祝日
| 月 | 火 | 水 | 木 | 金 | 土 | |
|---|---|---|---|---|---|---|
| 午前 | ○ | ○ | ○ | × | ○ | ○ |
| 午後 | 手術 | 手術 | 予約 | × | 手術 | × |
- 眼底検査後は4~5時間見えづらくなります。
車の運転ができなくなりますので、車での来院はお控えください。 - 駐車場をご利用の場合、クリニック周辺の有料駐車場をご利用ください。
アクセス
松戸駅西口より 徒歩4分
千葉県松戸根本3-3
-
水曜日の午後の予約に関して 受診後の「予約専用」となります。初診の患者様は、午前中に受診頂くようお願い致します。
※初診の方は、検査時間がかかるため11時までの受付となります。 -
午前の予約に関して 「検査・処置」の場合に限りお時間のご指定が可能です。お電話にてお問合せください。
※予約があっても診察は受付順となるため、お時間がかかってしまう場合がございます。 -
その他 小児眼科は専門外のため受付ておりません。
コンタクトレンズの処方は行っておりません。